Aunque los datos disponibles son aún limitados, conocer los mecanismos implicados en la respuesta inmune frente a un virus como este puede ser crucial para entender la enfermedad y hacerle frente con contundencia.
Nos enfrentamos a un hacker celular
El enfrentamiento entre el ser humano y el virus comienza cuando éste entra en nuestras células. Para ello, es necesario que la proteína S del virus se una a su receptor correspondiente en la superficie de la célula, provocando la fusión del virus con la membrana celular.
A partir de este momento, el virus toma el control del sistema operativo de la célula, produciendo copias del genoma viral como una fotocopiadora fuera de control. Estas copias del genoma son ensambladas en “paquetitos” formando nuevas partículas virales, que enseguida son liberadas al exterior de la célula y comienzan a infectar las células vecinas.
La capacidad de replicación del virus es tan alta que cada célula infectada puede producir decenas de miles de nuevas partículas virales. En experimentos realizados en ratones infectados con el coronavirus SARS surgido en 2002 –no se suele medir en humanos, dado que se necesitaría obtener biopsias de pulmón– se determinó que se pueden alcanzar hasta 100 millones de partículas virales por gramo de tejido.. Multiplicando esta cifra por el peso medio del pulmón, podríamos llegar a tener más de 100.000.000.000 de partículas virales en cada pulmón humano.
Sistema inmune innato, un software antivirus básico
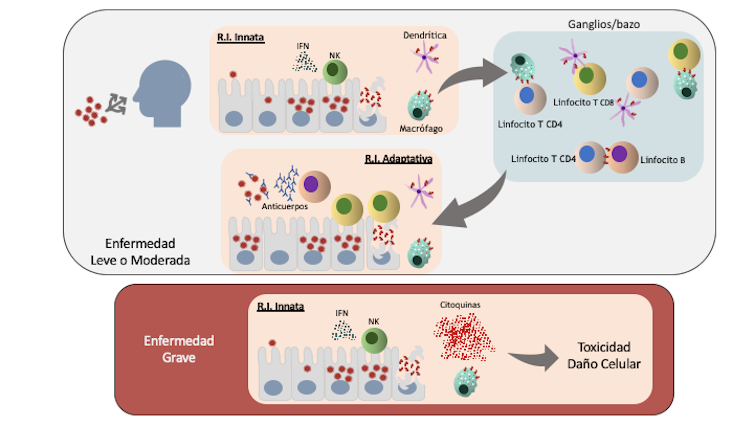
El ataque de este hacker es combatido por nuestro sistema inmune, que no tiene nada que envidiarle a los mejores sistemas de seguridad informática. Su funcionamiento se puede comparar con el de un software complejo formado por células y moléculas. Se clasifica en dos tipos: sistema inmune innato y adaptativo.
El primero es el encargado de frenar el ataque del virus de forma inespecífica. Es decir, detecta los microorganismos sospechosos y los mantiene a raya hasta que llega el “informático experto”, esto es, el sistema inmune adaptativo.
Pero, ¿cómo los mantiene a raya? Los virus son patógenos intracelulares, lo que significa que se reproducen y ocultan dentro de nuestras células. Esto dificulta su detección por el sistema inmune. Cuando el virus nos infecta, se producen unas moléculas denominadas interferones, que desencadenan la activación de unas células llamadas Natural Killer (NK). Estas “asesinas” matan a las células infectadas, interrumpiendo la replicación vírica.
A continuación entran en juego otras células del sistema inmune innato, los macrófagos y las células dendríticas, que “se comen” los restos de células infectadas y virus. Con los fragmentos del virus expuestos en su superficie, viajan al bazo y a los ganglios linfáticos, donde se los “enseñan” a los expertos informáticos: los linfocitos. El resultado es la activación de aquellos linfocitos que sean específicos para el virus.
Sistema inmune adaptativo: los informáticos expertos
Existen dos tipos de linfocitos, T y B. Los linfocitos T también pueden ser de dos tipos: los CD8 o citotóxicos –que reconocen a las células infectadas por el virus y acaban con ellas– y los linfocitos T CD4 o helper –que coordinan la respuesta inmune–. Estos últimos secretan sustancias que activan aún más a macrófagos, células NK y linfocitos T citotóxicos. Pero también activan directamente a los linfocitos B, los encargados de producir los anticuerpos que se unen a proteínas del virus y los neutralizan.
La ventaja del sistema inmune adaptativo es que guarda memoria de los patógenos. O lo que es lo mismo, mantiene a los expertos informáticos de guardia para que, en la próxima infección, la respuesta sea más rápida y eficaz. De esta forma, impiden que la enfermedad se desarrolle una segunda vez. O, en caso de que sea inevitable, ayudan a que sea más leve.
Al tratarse de un virus nuevo, aún se sabe poco de las características específicas de la respuesta inmune frente al SARS-CoV2. De ahí, por ejemplo, las dudas sobre si es posible que personas recuperadas se vuelvan a infectar.
En ese sentido, parece que hay buenas noticias: estudios preliminares en monos sugieren que, una vez recuperados de la primera infección, no desarrollan la enfermedad tras una nueva exposición al virus. Y lo que es aún más importante, estudios anteriores con el virus SARS –el pariente más cercano del actual SARS-CoV2– realizados tanto en ratones como en humanos recuperados indican que existe memoria inmunológica que protege a largo plazo . Estos estudios apuntan a que, aunque el nivel de anticuerpos disminuye drásticamente después de un año, la respuesta protectora mediada por linfocitos T CD8 se mantiene varios años tras la infección.
Tormenta de citoquinas: cuando el ordenador se “cuelga”
Aunque nuestro sistema inmune es actualmente el arma más potente que tenemos para luchar contra el coronavirus, se está comprobando que la sobreactivación de la inmunidad innata tiene relación directa con la severidad de la enfermedad. Se podría decir que el antivirus enloquece y hace que se cuelgue el ordenador.
Traducido a la práctica médica, lo que ocurre en los cuadros más graves de COVID-19 es un aumento exagerado de secreción de sustancias inflamatorias (citoquinas) por parte de los macrófagos. Este fenómeno se denomina tormenta de citoquinas. La excesiva cantidad de citoquinas resulta tóxica para nuestras células y agrava el daño pulmonar. Además, en estos casos el número de linfocitos disminuye enormemente, comprometiendo la respuesta efectiva frente al virus.
Tests serológicos: acceso al código fuente
Una parte de la defensa frente a las infecciones es, como se ha dicho, la producción de anticuerpos. Pueden ser principalmente de dos tipos: IgM –que se producen durante la fase activa de la enfermedad– e IgG –que se producen más tarde y se mantienen en la fase de memoria–.
Estos anticuerpos son los que se miden en los test serológicos y nos permiten saber si una persona está desarrollando una respuesta temprana y la infección está activa (tendrá IgM únicamente) o si ya ha pasado hace algún tiempo la enfermedad (solamente será positivo para IgG).
Los estudios de seroprevalencia, como los puestos en marcha por el Gobierno de España días atrás, miden la presencia de anticuerpos en la sangre. El objetivo es estimar cuántas personas se han infectado, han desarrollado memoria y, por lo tanto, podrían estar protegidas.
Cuando una gran parte de la población tiene memoria frente a un patógeno, se frena su transmisión creando la denominada inmunidad colectiva. Esta inmunidad colectiva se puede conseguir por dos vías. De forma natural, por la exposición de la población al patógeno, un proceso lento que podría dar lugar a número mucho más elevado de muertes. La segunda opción es de forma artificial vacunando a la mayoría de la población. Por eso hay tantas expectativas puestas en el desarrollo de una vacuna lo más rápido posible.
Al igual que la informática, las ciencias biomédicas avanzan a una marcha asombrosa. Miles de científicos están trabajando en el desarrollo de nuevas herramientas que permitan vencer al virus. Tenemos la capacidad, los conocimientos y motivación de sobra para frenar la pandemia.
*The Conversation

